Ateroskleróza
Ateroskleróza je chronické ochorenie, ktoré z morfologického hľadiska môžeme charakterizovať ako výskyt fokálnych lézií vo veľkých a stredne veľkých elastických a muskulárnych artériách (aorta, koronárne, femorálne a karotické artérie).
Klinicky sa môže prejavovať rozvojom stabilnej námahovej angíny pektoris alebo klaudikáciami. Alternatívne sa môže po prvýkrát klinicky prejavovať oveľa dramatickejšie, napr. ako infarkt myokardu (IM) alebo cerebrovaskulárna príhoda (predovšetkým náhla cievna mozgová príhoda).

Obrázok 1: Súbor aterosklerotických zmien počas jednotlivých štádií rozvoja aterosklerózy. (zdroj: wikiskripta.eu)
Z patologického hľadiska ide o chronickú zápalovú reakciu, v dôsledku ktorej sa v poškodenej arteriálnej stene ukladajú lipidy (predovšetkým cholesterol) a ďalšie komponenty. Tie vedú ku vzniku tzv. aterosklerotických plakov, ktorých jadro tvoria makrofágy, zmenené bunky hladkej svaloviny a tzv. fibrózna čiapka. V neskorších fázach môže dochádzať ku kalcifikácii plaku.
Obrázok 2: Rizikové faktory aterosklerózy, miera ovplyvnenia rizika rozvoja aterosklerózy a ich vzájomné potenciovanie. (zdroj: solen.sk, researchegate.net, wikiskripta.eu)
Rizikové faktory aterosklerózy delíme na ovplyvniteľné a neovplyvniteľné. Medzi ovplyvniteľné patria predovšetkým: vysoká hladina lipidov a LDL cholesterolu v krvi, nadváha a obezita, fajčenie, hypertenzia, stres a nadmerná konzumácia alkoholu. K ďalším rizikovým faktorom patria najmä diabetes mellitus, metabolický syndróm a hyperhomocysteinémia.
Z neovplyvniteľných faktorov rozvoja aterosklerózy je potrebné spomenúť predovšetkým vek, pohlavie a genetickú predispozíciu.
Zdravý životný štýl a pravidelný skríning rizikových faktorov je základným predpokladom zníženia rizík aterosklerózy. Z pohľadu možného rozvoja ischemických ochorení kardiovaskulárneho systému by pravidelný skríning mal byť realizovaný u mužov vo veku od 45 rokov, resp. u žien vo veku od 55 rokov.
Hypertenzia
Artériová hypertenzia je ochorenie prejavujúce sa zvýšenými hodnotami krvného tlaku, ktoré presahujú normálne hodnoty. Artériová hypertenzia je najčastejším kardiovaskulárnym ochorením. Predstavuje tiež závažný rizikový faktor pre ďalšie kardiovaskulárne ochorenia, predovšetkým ischemickú chorobu srdca, srdcové arytmie, obzvlášť fibriláciu predsiení, srdcové zlyhávanie a cievne mozgové príhody. Podieľa sa na vzniku a progresii obličkového zlyhávania, aterosklerózy a periférneho artériového ochorenia.
Obrázok 3: Najčastejšie riziká spojené s neliečenou hypertenziou. (zdroj: newyorkcardiac.com)
Hypertenzia je typickou civilizačnou chorobou, chorobou nesprávneho životného štýlu. Môžu sa uplatňovať aj genetické vplyvy, ale v menšej miere ako nesprávne vzorce chovania. V rodinách sa skôr preberajú nesprávne návyky a reakcie, ako sa dedí samotná hypertenzia.

Obrázok 4: Klasifikácia hypertenzie podľa hodnôt krvného tlaku nameranú v štandardných podmienkach podľa Euróskaej hypertenziologickej spoločnosti a Európskej kardiologickej spoločnosti (ESH/ESC). (zdroj: sk.wikipedia.org)
Patrí sem neprimeraná výbušnosť, snaha stihnúť čo najviac a v čo najkratšom čase, nedostatok času na relaxáciu, málo fyzickej aktivity, málo spánku, veľa jedla, najmä rýchleho občerstvenia, nepravidelné stravovanie a veľa soli v potrave, fajčenie, zvýšená telesná hmotnosť. Ide o tzv. esenciálnu hypertenziu. U asi 5% ľudí s vysokým tlakom je hypertenzia sekundárna, spôsobená ochorením obličiek, nadobličiek alebo iných orgánov, užívaním niektorých liekov.
Cieľom všetkých nefarmakologických a farmakologických postupov pri liečbe hypertenzie je dosiahnutie cieľových hodnôt krvného tlaku (obvykle pod 140/90 mm Hg) a redukcia kardiovaskulárneho rizika.
Hypertenzia predstavuje zvýšené riziko aj pre ďalšie kardiovaskulárne ochorenia, predovšetkým aterosklerózu a cievne mozgové príhody.

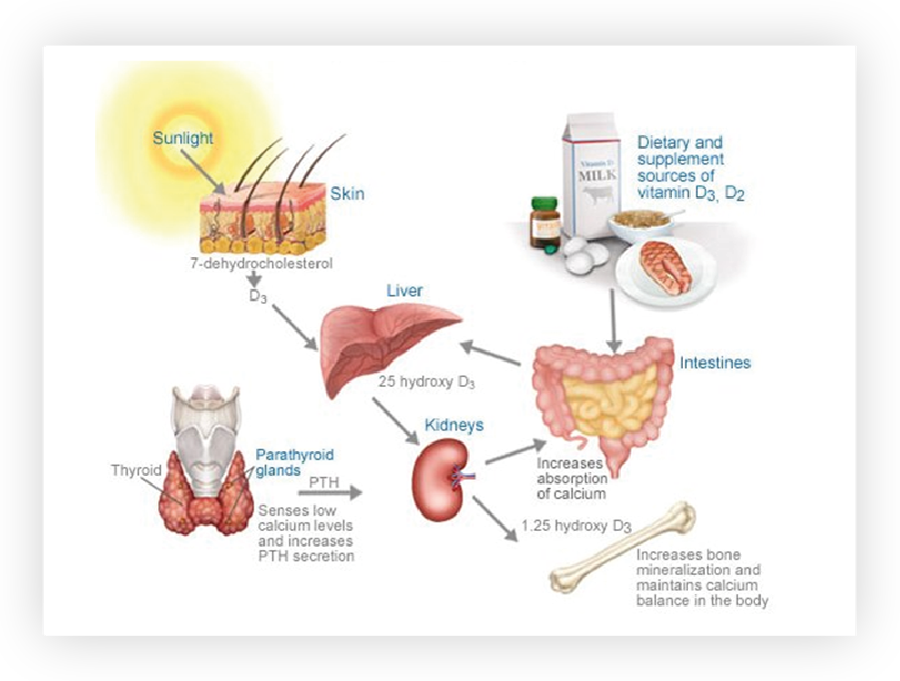
Obrázok 5: Úloha koenzýmu Q10 (UQ) v dýchacom reťazci a tvorbe ATP. (zdroj: genomics.unl.edu)
Nedostatok koenzýmu Q10 vedie k stavom fyzickej aj duševnej únavy a vyčerpania sprevádzanej znížením výkonnosti. Z tohto pohľadu je potrebné zohľadňovať skutočnosť, že koncentrácia koenzýmu Q10 v bunkách s vekom prirodzene klesá a zároveň stúpa potreba jeho substitúcie.
Zvýšené nároky na koenzým Q10 sú taktiež pri ateroskleróze, kardiomyopatiách, Parkinsonovej chorobe, nádoroch a chemoterapii. Nedostatok koenzýmu Q10 bol popísaný aj pri srdcovom zlyhávaní.
Okrem toho, že je koenzým Q10 nenahraditeľným článkom procesov tvorby energie, má taktiež antioxidačné účinky, čiže zachytáva voľné kyslíkové radikály, čo spolu s jeho protizápalovým a antiaterogénnym pôsobením zvýrazňuje jeho úlohu v podpore kardiovaskulárnej prevencie. Koenzým Q10 zlepšuje citlivosť periférnych tkanív na inzulín a jeho substitúcia má preto miesto aj pri metabolických ochoreniach typu DM.
Koenzým Q10 sa tvorí, podobne ako cholesterol, s acetyl-CoA účinkom enzýmu hydroxymetyl-glutaryl-koenzým A (HMG-CoA) reduktázy, ktorý redukuje HMG-CoA na mevalonát.
V prípade antidyslipidemickej liečby statínmi teda dochádza k poklesu produkcie koenzýmu Q10 s následnými prejavmi jeho deficitu. Toto môže byť prehĺbené skutočnosťou, že liečbu dyslipidémií môžu sprevádzať úpravy stravovania so znížením príjmu tukov, ktorého prítomnosť v potrave je pre lipofilný koenzým Q10 a jeho vstrebávanie kľúčová.
Pri liečbe statínmi je preto optimálne súbežné substituovanie koenzýmu Q10. V tomto smere je veľmi výhodná aj kombinácia koenzýmu Q10 s polynenasýtenými mastnými kyselinami (PUFA) typu EPA, DHA, prípadne ALA.

Obrázok 6: Pri terapii statínmi, ktoré blokujú aktivitu enzýmu HMG-CoA reduktázy, dochádza k poklesu tvorby koenzýmu Q10 s následným rizikom nedostatku a potrebou suplementácie. (zdroj: solen.sk)
Bežné dávkovanie koenzýmu Q10 je 30 až 60 mg/deň. Pri liečbe statínmi a rôznych typoch kardiomyopatií sa substituuje 60 až 100 mg koenzýmu Q10 1- až 2-krát denne. Za bezpečné sa považujú dávky do 11200 mg/deň.
V prípade podávania 1-krát denne sa preferuje ranná dávka súbežne s príjmom potravy, ktorá obsahuje aj tuk. Stav nasýtenia sa pri každodennej substitúcii dostavuje asi za 4 dni.
Omega-3 mastné kyseliny (substitúcia)
Nenasýtené mastné kyseliny (polyunsaturated fatty acid, PUFA) tvoria 20% lipidov v CNS. Tri najdôležitejšie nenasýtené mastné kyseliny, ktoré možno získať iba zo stravy, patria do skupiny omega-3 mastných kyselín: kyselina dokozahexaénová (DHA), kyselina eikozapentaénová (EPA) a kyselina alfa-linolénová (ALA).
Obrázok 7: Omega-3 mastné kyseliny sú schopné aktivovať jadrové receptory PPAR, čo vedie k poklesu hladiny triglyceridov. (zdroj: semanticscholar.org)
Omega-3 mastné kyseliny sú schopné aktivovať jadrové receptory PPAR, a tak zvýšiť expresiu niektorých enzýmov účinkujúcich v metabolizme triglyceridov nachádzajúcich sa v plazme.
Pokles hladiny triglyceridov má priaznivý vplyv na veľkosť častíc LDL v zmysle zníženia podielu malých denzitných častíc, ktoré zhoršujú prognózu aterosklerózy. Súbežne dochádza ku zvýšeniu podielu HDL častíc, čo tiež vedie k spomaleniu procesu aterosklerózy.
Omega-3 mastné kyseliny pôsobia taktiež protektívne na cievny endotel, majú protizápalové a antitrombogénne účinky. Zároveň znižujú riziko niektorých porúch srdcového rytmu, predovšetkým náhlej srdcovej smrti.
Suplementácia omega-3 mastných kyselín je vhodným doplnkom k liečbe statínmi, nakoľko dokážu podporiť ich účinok a zlepšiť lipidový profil pacienta. V tomto smere je veľmi výhodná aj kombinácia PUFA s koenzýmom Q10.
V rámci suplementácie sa odporúča podávanie 500 až 1000 mg denne, a to ako doplnok k primárnej aj sekundárnej prevencii.
Fytosteroly (systémovo)
Rastlinné steroly (fytosteroly) a ich saturované deriváty stanoly (predovšetkým sitosterol, kam-pesterol a stigmasterol) kompetitívne inhibujú mechanizmus prenosu cholesterolu cez črevnú membránu. Týmto mechanizmom je možné zníženie hladiny cholesterolu o 5 až 15%.
Mechanizmus zníženia absorpcie cholesterolu spočíva vo formovaní sterolových miciel v črevnom trakte. V týchto micelách sú zastúpené fytosteroly spolu s cholesterolom. Fixovanie cholesterolu v micelárnych štruktúrach následne vedie k jeho zníženému vstrebávaniu.
Fytosteroly majú schválené zdravotné tvrdenie, podľa ktorého v prípade ich príjmu v primeranom množstve prispievajú k udržaniu normálnej hladiny cholesterolu v krvi.
Príjem fytosterolov zároveň znižuje aj množstvo LDL cholesterolu o 10 až 15%, pravdepodobne mechanizmom zmnoženia LDL receptorov. Pri súbežnom používaní fytosterolov s hypolipidemikami (statíny, fibráty) je možné počítať s aditívnym účinkom.
V rámci bežného stravovania je príjem fytosterolov na úrovni asi 200 až 400 mg. Na dosiahnutie vyššie uvedených účinkov je potrebné, aby sa príjem fytosterolov pohyboval na úrovni 1000 až 2000 mg, čo je možné dosiahnuť suplementáciou.
Obrázok 8: Fytosteroly vytvárajú v črevnom trakte spolu s cholesterolom micelárne štruktúry, ktoré viažu cholesterol, a tým dochádza k zníženiu miery jeho vstrebávania. (zdroj: zerochol.ie)
Pri použití na podporu znižovania hladiny cholesterolu v krvi je možné kombinovať fytosteroly (napr. β-sitosterol, kampesterol) s polynenasýtenými mastnými kyselinami (PUFA) typu EPA, DHA, prípadne ALA, prípadne monakolínom K.
Monakolín K (systémovo)
Fermentovaná červená ryža je produktom fermentácie kvasinky (Monascus purpureus), ktorá rastie na ryži. Produkcia prebieha vo viacstupňovom fermentačnom procese, ktorý zahŕňa kvasinky Aspergillus terreus a Monascus ruber.
Kvasinka produkuje 13 rôznych monakolínov, predovšetkým monakolín K. Ide o prírodní sterol, ktorý inhibuje HMG-CoA reduktázu (jeho štruktúra a účinky sú príbuzné lovastatínu).
Monakolín K inhibuje aktivitu enzýmu HMG-CoA reduktáza, čo vedie k zníženiu novotvorby cholesterolu, čo v kombinácii s ostatnými režimovými opatreniami vedúcimi k obmedzeniu príjmu cholesterolu vedie k úprave lipidového panelu v rozsahu zníženia LDL cholesterolu a zvýšenia HDL cholesterolu.
Obrázok 9: Monakolín K inhibuje aktivitu enzýmu HMG-CoA reduktáza, čo vedie k zníženiu tvorby cholesterolu de novo. (zdroj: zjshsw.com)
Pri použití na podporu znižovania hladiny cholesterolu v krvi je možné kombinovať monakolín K s fytosterolmi (napr. β-sitosterol, kampesterol), prípadne s izoflavonoidmi a polynenasýtenými mastnými kyselinami (PUFA) typu EPA, DHA, prípadne ALA.
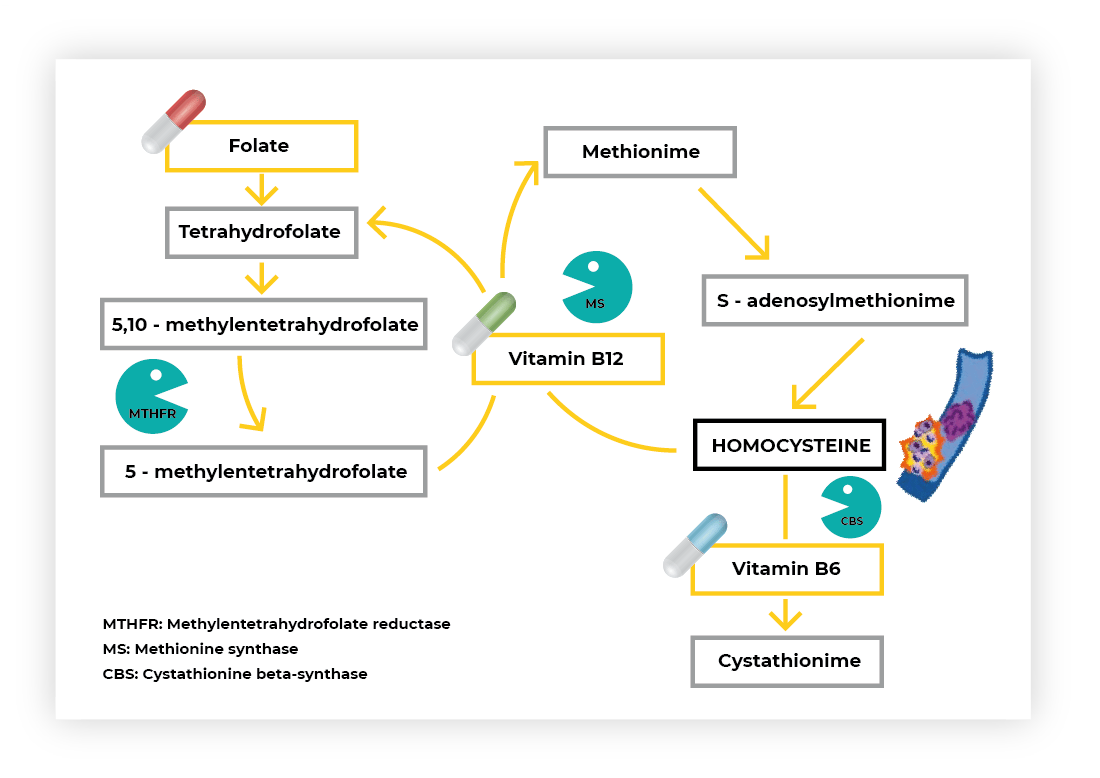
Antihomocysteínový komplex (substitúcia)
Homocysteín je neesenciálna aminokyselina vznikajúca pri metabolizme metionínu. Pri odbúravaní homocysteínu hrajú dôležitú úlohu vitamín B6, B12 a B9 (kyselina listová), ktoré sú nevyhnutné pre normálnu funkciu zúčastnených enzýmov.
Nedostatok vitamínov B6, B12 a kyseliny listovej je častou príčinou hyperhomocysteinémie. Suplementácia uvedených vitamínov naopak hyperhomocysteinémiu znižuje.
Zvýšené hladiny homocysteínu spôsobujú akceleráciu aterosklerotických zmien prostredníctvom niekoľkých mechanizmov:
- priamym poškodzovaním cievneho endotelu,
- stimuláciou oxidačného stresu,
- proliferáciou cievnych myocytov.
Americká asociácia srdca (AHA) odporúča štandardné vyšetrenie celkovej homocysteinémie u pacientov s vysokým rizikom aterosklerózy a rovnako u osôb s už manifestovanými aterosklerotickými zmenami.
U pacientov s vyššími hladinami homocysteínu (nad 10 mmol/l) je odporúčaná úprava stravy so zvýšením obsahu vitamínov B6, B12 a kyseliny listovej. V prípade, ak nepríde do 2 mesiacov k poklesu hladiny celkového homocysteínu pod 10 mmol/l, mala by týmto pacientom byť nasadená suplementácia v dennej dávke 1 mg kyseliny listovej, 6 mg vitamínu B12 a 2 mg vitamínu B6.
Magnézium (substitúcia)
Vyšší príjem magnézia je spojený s nižším rizikom vzniku vysokého krvného tlaku, mozgovej príhody a koronárnej choroby srdca. Podkladom je, že hypomagneziémia je spájaná s nerovnováhou Na+, K+, Ca2+, a to vedie k manifestácii kardiovaskulárnych ochorení.
Hypomagneziémia, hyperfosfatémia a hyperkalciémia sú spojené s vyšším výskytom vzniku srdcového zlyhania u pacientov s aterosklerózou. Dôslednou suplementáciou magnézia možno oddialiť vznik uvedených ochorení. Samozrejme, je potrebné pamätať na komplexnú prevenciu kardiovaskulárnych ochorení.
Pri rozvoji a progresii artériovej hypertenzie hrá kľúčovú úlohu dysfunkcia endotelu. Endotelová dysfunkcia signifikantne koreluje s intracelulárnou hladinou magnézia.
Magnézium ovplyvňuje hladkú svalovinu ciev cez metabolizmus oxidu dusnatého. Magnézium je prirodzený blokátor kalciových kanálov. Nejde však o efekt kalciových blokátorov. Magnézium znižuje systémovú vaskulárnu rezistenciu cestou endogénnych systémov a cez systémy exogénne. Takto magnézium spôsobuje pokles afteroloadu a redukuje tlak krvi.
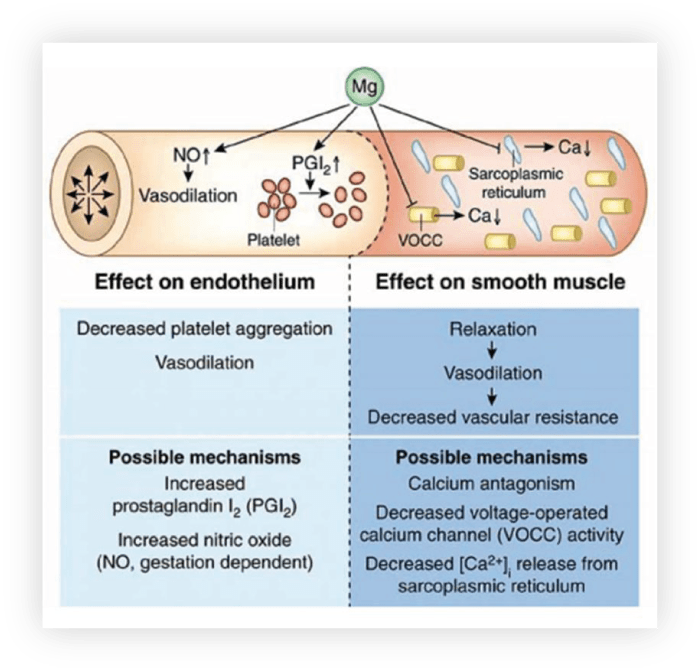
Obrázok 10: Vaskulárny účinok magnézia. (zdroj: skp-casopis.sk)
Magnézium je možné použiť aj ako adjuvantnú liečbu artériovej hypertenzie, koronárnej choroby srdca, arytmií a metabolických porúch. Artériová hypertenzia je taktiež najčastejším problémom v gravidite a v dnešnej dobe komplikuje 6 až 8% gravidít. V prípade zvýšeného rizika sa preto indikuje suplementácia magnéziom.
V prípade kardiovaskulárnych indikácii je výhodné podávať magnézium vo forme orotátu, nakoľko kyselina orotová má vlastné kardioprotektívne účinky.
Denná potreba Mg2+ sa odhaduje na 200 až 400 mg (závisí od pohlavia a veku) elementárneho magnézia vo forme magnéziového katiónu Mg2+.
Magnézium sa po perorálnom príjme vstrebáva v tenkom čreve (pasívny prenos) a hrubom čreve (aktívny prenos). Platí pritom nepriama úmera – čím vyššia podaná dávka magnézia, tým nižšie percento vstrebania.
Nevstrebané magnézium sa vylučuje stolicou, pričom ióny Mg2+ so sebou strhávajú molekuly vody, na ktoré sa viažu, čo vedie k nežiaducim účinkom (hnačky, dyspepsie).
Z pohľadu vstrebávania je vhodné podávať organické soli magnézia, ktoré vykazujú vyššiu mieru vstrebávania.
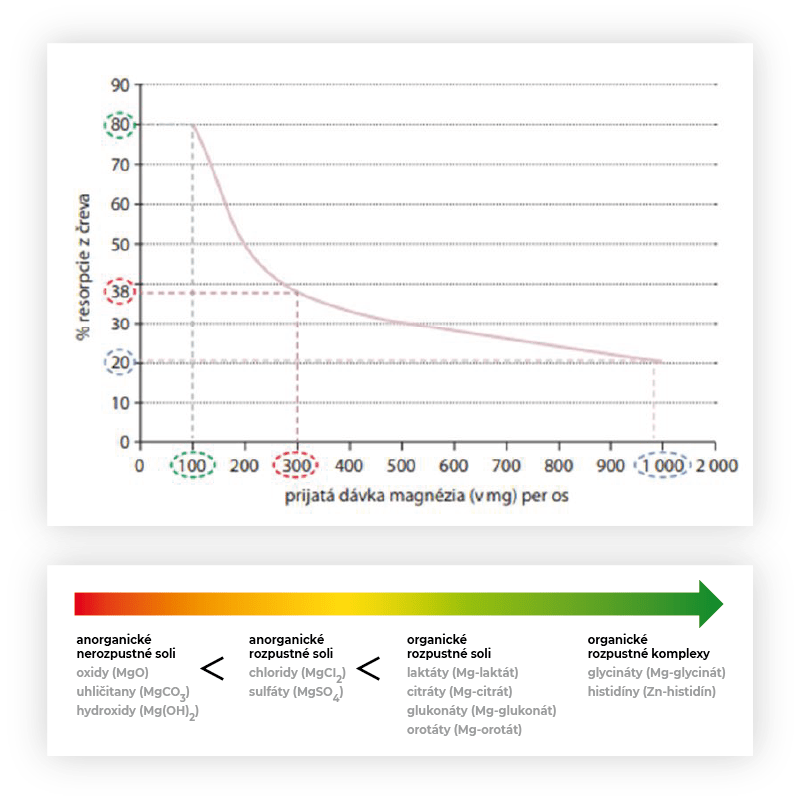
Obrázok 11: Závislosť medzi prijatou dávkou magnézia a mierou vstrebávania a biologická dostupnosť jednotlivých foriem magnézia. (zdroj: skp-casopis.sk)
Pomôcky na domáci monitoring rizikových faktorov
Tlakomery na domáce meranie tlaku krvi (TK)
Domáce meranie krvného tlaku by malo patriť k štandardom, jednak pri starostlivosti o pacienta s diagnostikovanou hypertenziou, ale aj na preventívne merania u osôb s vyšším rizikom hypertenzie, a to predovšetkým:
- muži nad 45 rokov, resp. ženy nad 55 rokov,
- osoby s pozitívnou rodinnou anamnézou,
- osoby, u ktorých boli opakovane zaznamenané zvýšené normálne hodnoty krvného tlaku (130 až 140 mm Hg pre sTK, resp. 85 až 90 mm Hg pre dTK),
- osoby s diagnostikovaným ochorením srdca a ciev (ateroskleróza, ischemické poruchy, stavy po cievnej mozgovej príhode alebo infarkte myokardu a pod.),
- osoby s diagnostikovaným metabolickým ochorením (DM, metabolický syndróm a pod.),
- osoby s nadhmotnosťou a obezitou,
- osoby s ochorením obličiek.
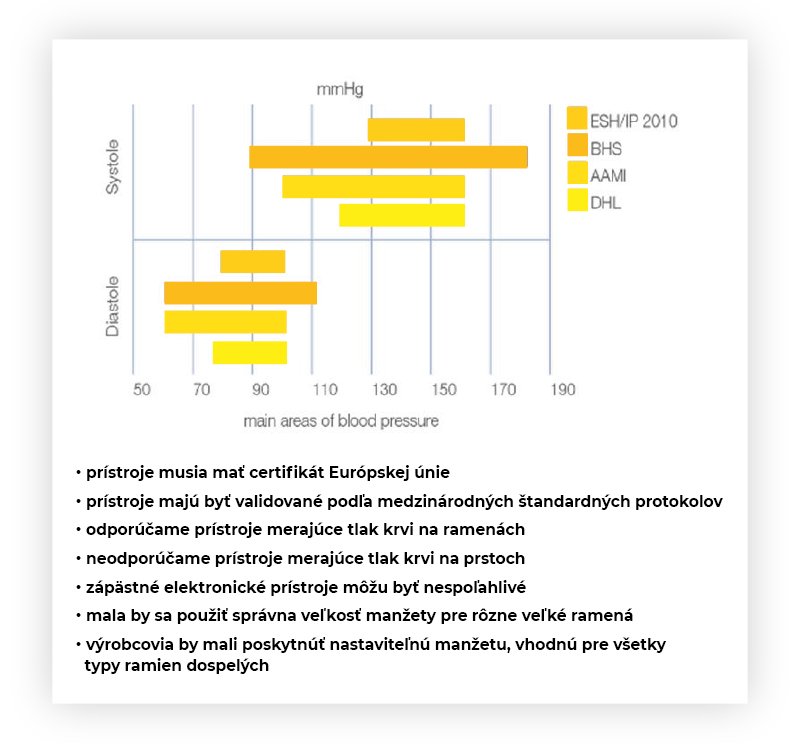
Obrázok 12: Tlakomery na domáce meranie krvného tlaku musia spĺňať všeobecné aj validačné kritériá. (zdroj: skp-casopis.sk, microlife.com)
Domáce meranie krvného tlaku je možná alternatíva 24-hodinového merania TK, ktorá sa môže použiť pri stanovení diagnózy aj manažmente hypertenzie. Takzvaný self-monitoring pacientov je najlepšie tolerovateľnou metódou merania TK.
Kvalita prístroja z hľadiska jeho presnosti sa overuje podľa medzinárodných štandardných protokolov:
- protokol BHS (Britská spoločnosť pre hypertenziu),
- protokol ANSI/AAMI (Združenie pre zdokonaľovanie lekárskych prístrojov, USA),
- protokol ESC/ESH (Európska kardio-logická a Európska hypertenziologická spoločnosť),
- protokol validácie pre diabetes, hypertenziu a hyperlipidémiu (DHL).
Meranie krvného tlaku v domácom prostredí by malo spĺňať všetky kritériá merania tlaku v zdravotníckych zariadeniach. Všeobecné zásady správneho merania tlaku:
- pred meraním nevykonávať žiadnu fyzickú námahu,
- pohodlne sa usadiť a ostať v pokoji 5 až 10 minút bez vykonávania akejkoľvek činnosti,
- obnažiť časť tela, na ktorej budete tlak merať (tenká vrstva oblečenia nie je problém),
- sedieť s rukou v predpísanej polohe, úplne sa uvoľniť, nohy mať spustené dolu (neprekrižovať),
- umiestniť manžetu na rameno (asi 2 cm nad lakťovú jamku) alebo na zápästie,
- zapnúť tlakomer,
- spustiť meranie,
- počas merania ostať v pokoji, nehýbať sa, nerozprávať a nevykonávať žiadnu činnosť,
- vykonať potrebný počet meraní (najčastejšie 3 za sebou idúce merania s primeranou prestávkou medzi nimi),
- odčítať hodnotu tlaku z displeja a zapísať si nameranú hodnotu do záznamníka spolu s časom merania a určením končatiny, na ktorej bolo meranie realizované (P/Ľ).
Najnovšie prístroje majú integrovanú technológiu, ktorá zabezpečí opakované meranie krvného tlaku na jedno spustenie prístroja. Uvedená technológia sa zvykne označovať ako MAM. Princípom je realizácia 3 až 4 meraní s následným vylúčením chybných meraní a vypočítaním váženého priemeru relevantných meraní. Týmto spôsobom je možné aj v domácom prostredí dosahovať veľmi vysokú presnosť nameraných hodnôt.
V prípade, ak tlakomer poskytuje aj iné výsledky, je potrebné zaznamenať aj tie. Z pohľadu prevencie kardiovaskulárnych komplikácií je veľmi výhodné, ak prístroj súbežne s tlakom zaznamenáva aj tepovú frekvenciu a prítomnosť predsieňovej (atriálnej) fibrilácie, ktorá je jedným z najväčších rizikových faktorov náhlych ischemických príhod (predovšetkým cievnej mozgovej príhody a srdcového infarktu).
Detekcia prítomnosti predsieňovej (atriálnej) fibrilácie
Atriálna fibrilácia (AFIB) predstavuje rastúci a naliehavý problém zdravia obyvateľstva. AFIB je celosvetovo najrozšírenejšie ochorenie srdcového rytmu a čísla stále narastajú. Približne 20% prípadov mozgovej príhody sa vyskytne u pacientov s atriálnou fibriláciou.
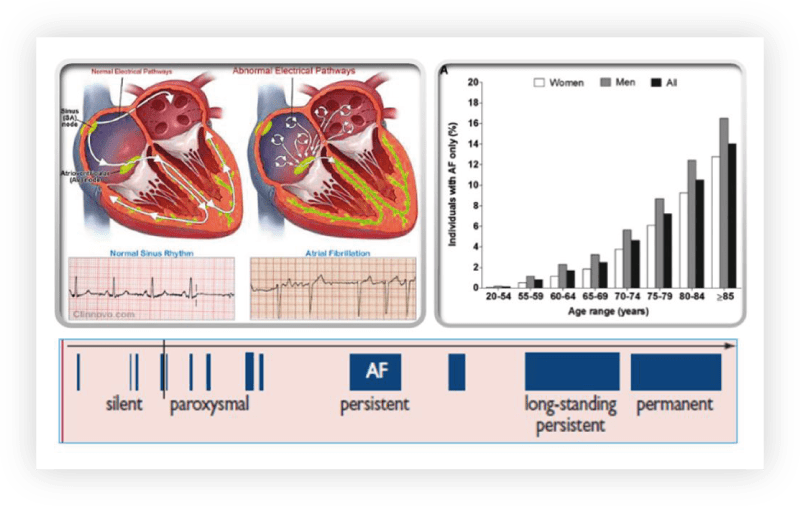
Obrázok 13: Atriálna fibrilácia predstavuje významný rizikový faktor cievnej mozgovej príhody. Po 55. roku života by mala byť pravidelná domáca detekcia prítomnosti atriálnej fibrilácie vykonávaná súbežne s meraním TK. (zdroj: microlife.com)
Riziko prítomnosti AFIB sa zvyšuje po 55.roku života. Nebezpečenstvo predstavuje už v paroxyzmálnom (záchvatovitom) štádiu, kedy je malá pravdepodobnosť jej zaznamenania pri kontrole u lekára. Jedinou alternatívou je pravidelná detekcia jej prítomnosti súbežne s meraním tlaku v domácom prostredí.